La stéatose hépatique est une maladie du foie dans laquelle les cellules du foie (hépatocytes) sont principalement composées de graisse.
C’est une maladie du foie réversible : la personne n’est pas encore malade mais le traitement doit se faire rapidement.
La stéatose hépatique se divise en deux parties :
- Stéatose hépatique associée à l’alcool
- Stéatose hépatique non associée à l’alcool
En réalité, la seule différence entre les deux types de stéatose est l’alcool. Un seuil inférieur à 20 g d’alcool par jour chez les femmes et à 30 g chez les hommes est généralement la règle pour atteindre le diagnostic de stéatose hépatique.
En cas d »inflammation, la maladie devient une stéatohépatite non alcoolique qui peut se transformer, avec le temps, en cirrhose et en carcinome hépatocellulaire.
La stéatose hépatique est liée à l’obésité, au diabète et à la dyslipidémie.
Elle a été décrite comme une manifestation du syndrome métabolique hépatique.
Classification
La stéatose microvésiculaire se caractérise par la présence de nombreuses petites vésicules remplies de graisse dans les cellules. Cette maladie peut évoluer en une stéatohépatite et une cirrhose.
C’est une forme grave de stéatose hépatique qui arrive généralement pendant la grossesse ou après le syndrome de Reye.
La stéatose macrovésiculaire tire son nom de la présence d’une grande vésicule contenant des lipides dans la cellule. Son pronostic est meilleur par rapport à la stéatose microvésiculaire : les traitements permettent de guérir.
Généralement, la cause de cette maladie est l’alcool, l’obésité ou le diabète.
Les stades de la stéatose hépatique
La stéatose hépatique est très similaire à l’affection hépatique alcoolique, mais elle est causée par des facteurs autres que l’alcool. Les quatre phases de la maladie sont les suivantes :
Phase 1 : stéatose hépatique simple
La stéatose hépatique est la phase 1 de la maladie : la graisse en excès s’accumule dans les cellules du foie. À ce stade, la maladie est encore inoffensive. Généralement, aucun symptôme ne se manifeste et on découvre la maladie seulement lorsqu’on reçoit les résultats des analyses de sang.
Phase 2 : stéatohépatite non alcoolique Quelques personnes souffrant de stéatose hépatique simple développent la phase 2 de la maladie, appelée stéatohépatite non alcoolique. Cette forme de maladie est plus agressive : le foie s’enflamme.
L’inflammation est la réaction du corps aux dommages ou aux lésions. L’inflammation du foie signale la présence de dommages aux cellules.
Phase 3 : fibrose Certaines personnes atteintes de stéatose hépatique développent une fibrose, partie du foie où le tissu cicatriciel fibreux se forme autour des cellules et des vaisseaux sanguins.
Ce tissu fibreux remplace une partie du tissu du foie sain. Toutefois, il y a encore assez de tissu sain pour permettre au foie de continuer à fonctionner normalement.
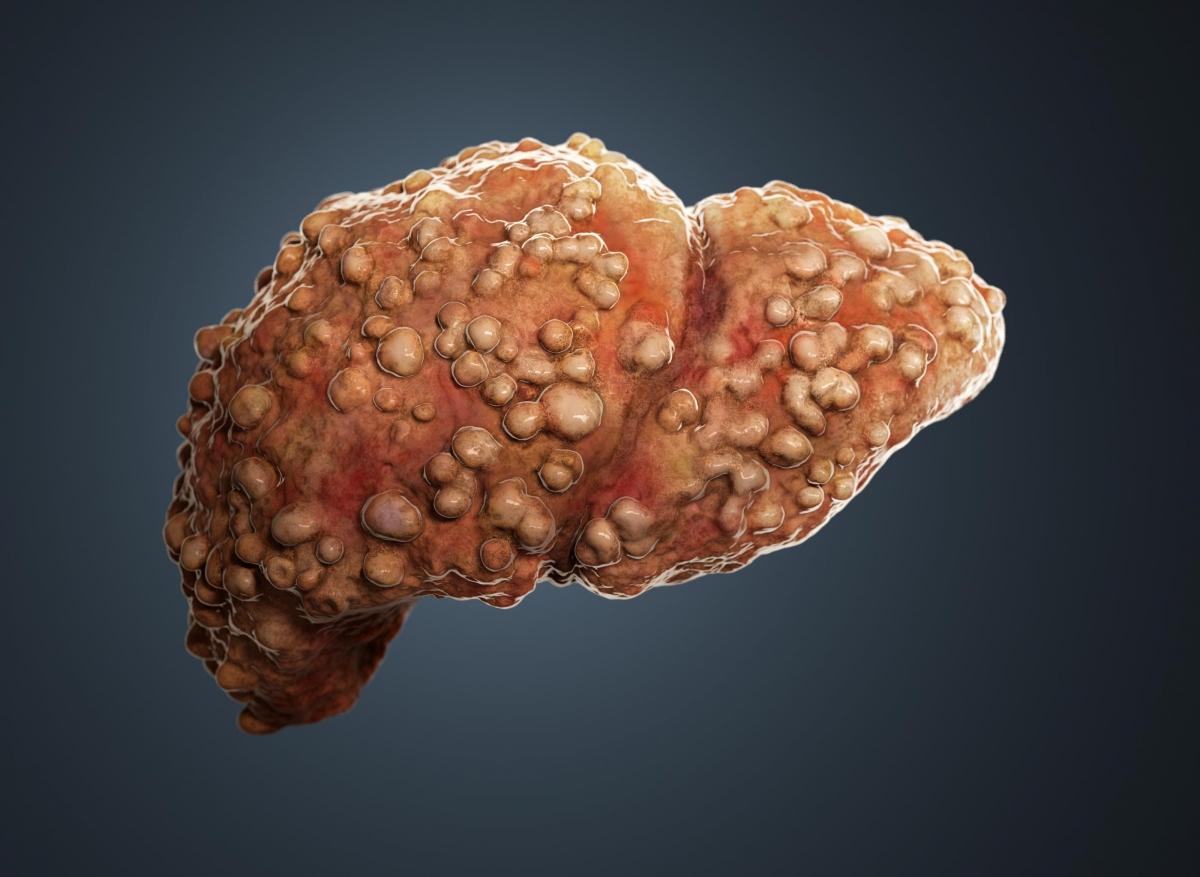
Phase 4 : cirrhose Cette phase est la plus grave : des bandes de tissu cicatriciel et des blocs de cellules hépatiques se développent. Le foie se rétrécit et devient grumeleux. Cette situation est connue sous le nom de cirrhose. La cirrhose se produit après l’âge de 50-60 ans, de nombreuses années après l’inflammation du foie.
Les personnes atteintes de cirrhose hépatique causée par la stéatose sont aussi atteintes de diabète de type 2.
Les dommages causés par la cirrhose sont permanents et irréversibles.
La cirrhose progresse lentement, pendant de nombreuses années, et entraîne peu à peu l’arrêt du fonctionnement du foie. Ce phénomène s’appelle insuffisance hépatique.
La stéatose hépatique aiguë pendant la grossesse est une complication rare et dangereuse de la grossesse qui se produit généralement lors du troisième trimestre. On pense que la cause est un trouble métabolique des acides gras dans les mitochondries de la mère, provoqué par une enzyme en carence.
Avant, cette maladie était fatale mais aujourd’hui le pronostic est meilleur si on effectue un traitement agressif afin de stabiliser la mère avec des fluides intraveineux et des produits sanguins, en attendant la naissance.
Causes de la stéatose hépatique
1. La consommation d’alcool provoque des maladies du foie.
Deux tiers des consommateurs chroniques d’alcool souffre d’une stéatose hépatique et d’une hépatite alcoolique.
Les alcooliques peuvent contracter des maladies comme la pancréatite chronique ou la cardiomyopathie dilatée qui entraîne une insuffisance cardiaque avec un mauvais pronostic. La dose journalière de 60-80 ml d’alcool chez les hommes et 40-50 ml chez les femmes est considérée comme une dose toxique. Les femmes sont plus sensibles que les hommes. Les modèles de comportement liés à la consommation d’alcool semblent être héréditaires.
L’infection du virus de l’hépatite B ou C et un régime alimentaire déséquilibré aggravent la maladie.
La chimiothérapie peut provoquer une stéatose hépatique ou une stéatohépatite chez le patient.
En cas de tumeur, cette maladie est encore plus dangereuse parce qu’elle peut cacher de petites métastases au foie.
Signes et symptômes de la stéatose hépatique
La plupart des personnes atteintes de stéatose hépatique ne présentent pas de symptômes et la maladie du foie est souvent découverte par hasard, lorsque les analyses de sang montrent des taux élevés d’enzymes hépatiques. La stéatose est la cause plus fréquente de taux élevés d’enzymes hépatiques inexplicables et persistants après l’hépatite et les autres maladies chroniques du foie.
Les symptômes les plus fréquents causés par la stéatose hépatique sont les suivants :
La stéatohépatite peut évoluer en cirrhose et en insuffisance hépatique comme les autres maladies chroniques du foie. En cas d’hépatopatie ou d’une autre pathologie hépatique concomitante (hépatite virale chronique, par exemple), la progression vers la cirrhose est plus rapide. Un mauvais contrôle de l’hyperlipidémie ou du diabète accélère également la progression de la fibrose.
Le carcinome hépatocellulaire peut se manifester comme les autres formes de maladie hépatique.
Lorsque la cirrhose s’installe, le patient tombe malade, ce qui provoque un grand nombre de conséquences pour le foie :
La plupart des patients présentent aussi les caractéristiques du syndrome métabolique : obésité (47 %-90 %), diabète sucré (28 %-55 %), hypertension et hyperlipidémie (pourcentage très variable : 4 % – 92 %).
La stéatose hépatique infantile présente une complication de l’altération précoce de la fonction cardiaque.
Diagnostic de la stéatose hépatique
Stéatose hépatique
Examens par imagerie
Un diagnostic définitif peut seulement être effectué avec une biopsie du foie et l’analyse histopathologique.
Les chercheurs travaillent afin de trouver des marqueurs non invasifs pour la stéatose hépatique. Toutefois, outre la biopsie, aucune méthode n’est largement acceptée pour le moment.
Analyses de sang
Un patient soupçonné de présenter une stéatose hépatique doit effectuer une analyse de sang pour mesurer les taux de AST, ALT, bilirubine totale et directe, glycémie à jeun et lipides. Un taux légèrement élevé des valeurs d’aminotransférase (ALT ou GPT) dans le sang est souvent découvert. En général, le rapport entre AST et ALT est inférieur à 1, mais ce rapport augmente à mesure que la fibrose progresse. Les taux d’enzymes hépatiques sont normaux chez la plupart des patients atteints de stéatose hépatique non alcoolique.
Les taux normaux de transaminase (ALT ou GPT) n’excluent pas la présence de la maladie en phase avancée.
La phosphatase alcaline dans le sang et les taux de g-glutamyl transférase (GGT) peuvent être légèrement anormaux. Vu que plus de 80 % des patients atteints de stéatose hépatique non alcoolique présentent des composantes du syndrome métabolique, on doit mesurer les taux de cholestérol et triglycérides à jeun, en plus de la glycémie.
Le taux des plaquettes, de bilirubine et d’albumine sont généralement normaux si la maladie n’a pas évolué en cirrhose. Certains patients atteints de stéatose hépatique non alcoolique ont de faibles niveaux d’anticorps auto-immunes (par exemple, des anticorps antinucléaires) et des valeurs de ferritine élevées. Le rôle de ces marqueurs n’est pas encore clair.
Diagnostic par imagerie
Ces techniques peuvent être utilisées pour définir la mesure et l’évolution de la maladie. La stéatohépatite est généralement diffusée, tandis que la stéatose peut être focale ou diffusée.
Échographie
Cet examen montre une image claire et hyperéchogène.
L’échographie dispense un diagnostic précis de la stéatose en phase avancée mais elle n’est pas utile pour la stéatose en phase initiale. Le scanner peut être utile pour surveiller l’évolution de la maladie.
L’IRM peut être utilisée pour évaluer l’infiltration grasse, le stade et l’étendu de la maladie hépatique ou d’autres pathologies du foie (utilisé avec liquide de contraste).
Sommaire

 Marie Laurent est une experte reconnue avec plus de 10 ans d’expérience dans le domaine médical. Passionnée par la prévention et le bien-être, elle se consacre à fournir des informations fiables et des conseils pratiques pour améliorer la santé. Marie est également une auteure prolifique, ayant publié plusieurs articles sur des sujets tels que la gestion du stress, la nutrition et les dernières avancées en santé publique. Sa vision humaniste guide son travail au quotidien.
Marie Laurent est une experte reconnue avec plus de 10 ans d’expérience dans le domaine médical. Passionnée par la prévention et le bien-être, elle se consacre à fournir des informations fiables et des conseils pratiques pour améliorer la santé. Marie est également une auteure prolifique, ayant publié plusieurs articles sur des sujets tels que la gestion du stress, la nutrition et les dernières avancées en santé publique. Sa vision humaniste guide son travail au quotidien.